Ponga a prueba sus conocimientos y descubra el diagnóstico
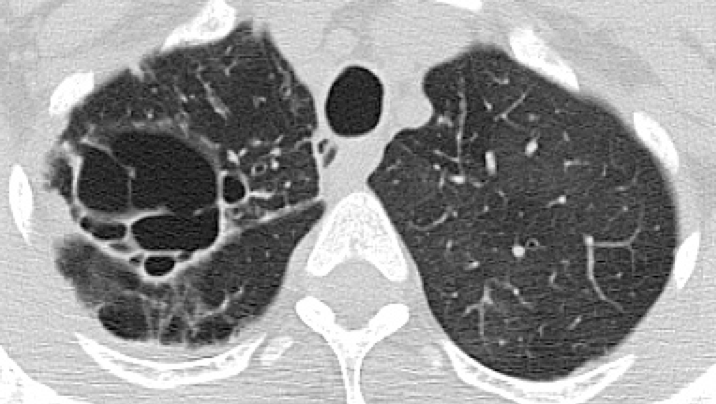
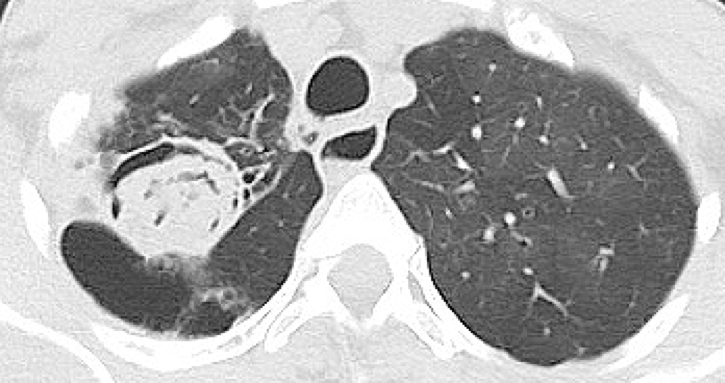
Paciente femenina de 51 años con cuadro clínico de 8 días de evolución consistente en odinofagia, tos cianosante, expectoración amarillenta y disnea. Refiere antecedente de bronquiectasias quísticas y cilíndricas seculares por tuberculosis tratada hace 26 años e hipertensión pulmonar, cor pulmonale. Usuaria de oxígeno suplementario 12 horas al día, bromuro de ipatropio, salbutamol y beclometasona. Ha requerido múltiples hospitalizaciones por bronquiectasias sobreinfectadas, última hospitalización hace dos meses por 10 días, con lavado broncoalveolar con baciloscopia negativa, KOH negativo y PCR para mycobacterium no detectado.
Al examen físico se encuentra taquicardica (106 LPM), auscultación con roncus generalizado en campo pulmonar derecho e hipoventilación en campo pulmonar izquierdo.
Paraclínicos:
- Leucocitos 9050
- Neutrofilos 53.5
- Linfocitos 36.5
- Hemoglobina: 15.6
- Hematocrito: 47.5
- Plaquetas 231,000
- PCR: 61.4
- Creatinina: 0.59
- BUN: 11.8
Espera la respuesta en nuestro próximo boletín
¿Resolviste el anterior caso clínico?
El diagnóstico es Síndrome de Hughes: describe un síndrome clínico caracterizado por trombosis venosa y arterial, aborto recurrente, enfermedad neurológica y anticuerpos anti fosfolípidos. Presenta como hallazgos paraclínicos positivos: 7-65% Anticoagulante lúpico y Anticuerpos anticardiolipinas 17-86%. Si están positivos sin clínica no son diagnósticos del síndrome, pero son factores de riesgo para trombosis.




